Bakteryjne zapalenie kręgów jest najczęstszą formą infekcji kręgosłupa. U ludzi całkowicie zdrowych zdarza się niezwykle rzadko i jest najczęściej wynikiem drążącego urazu lub interwencji chirurgicznej jako powikłanie pooperacyjne. W innych przypadkach należy zawsze podejrzewać wszelkiego rodzaju stany prowadzące do obniżenia odporności organizmu. W całej populacji częstość występowania zapalenia kręgosłupa oceniana jest na 1/100 000 w skali roku. Ostatnie doniesienia światowe wskazują na wzrost liczby zachorowań. W niektórych krajach Afryki rozpoznawano zapalenie kręgosłupa nawet u 11 proc. wszystkich chorych zgłaszających się do lekarza z powodu bólu krzyża. W krajach rozwiniętych wzrost zachorowań wiąże się najczęściej z rozpowszechnieniem stosowania w chirurgii najprzeróżniejszych protez (głównie naczyniowych) oraz leków dożylnych.
Nie wiadomo, dlaczego częściej na zapalenie kręgosłupa chorują mężczyźni. Większe ryzyko zachorowania obserwowane jest w wieku rozwojowym, a następnie po 50 roku życia. Ponieważ początkowe objawy bólowe są bardzo niespecyficzne i najczęściej wiązane ze zmianami zwyrodnieniowymi, rozpoznania stawiane są późno, kiedy to choroba niszczy kilka kręgów i stanowi bardzo poważny problem terapeutyczny. Pierwsze ślady świadczące o występowaniu zapalenia kręgosłupa pochodzą ze starożytnego Egiptu. W egipskich mumiach stwierdzono typowe dla tej choroby deformacje kręgosłupa.
Pierwsze opisy zapalenia kręgosłupa sporządził Hipokrates, ale dopiero wiele wieków później Galen połączył częste deformacje kręgosłupa spotykane w populacji z przebytym ropnym zapaleniem kręgów. Przed wynalezieniem antybiotyków leczenie tej wyniszczającej i często prowadzącej do śmierci choroby było niestety nieskuteczne i tylko w nielicznych przypadkach proces ulegał samoistnemu zagojeniu, co wiązało się ze złamaniami kręgosłupa oraz silnymi dolegliwościami bólowymi i niedowładami. Jedynym sposobem leczenia było wykonanie drenażu, który bez wsparcia antybiotykiem kończył się często dodatkowym nadkażeniem bakteryjnym. W wieku XVIII Percivall Pott opisał szczególne przypadki zapalenia kręgosłupa, które związane były z gruźlicą (do dziś gruźlicę kręgosłupa nazywamy chorobą Potta). Po wielkich odkryciach z zakresu mikrobiologii i antyseptyki rozwinęła się nowożytna chirurgia poprawiająca także wyniki leczenia tej choroby i umożliwiająca radykalniejsze usuwanie ognisk zapalnych oraz odbarczanie uciśniętych struktur nerwowych. Sama choroba, jak i pierwsze procedury chirurgiczne powodowały niestety niestabilność, która prowadziła do olbrzymich zniekształceń uniemożliwiających chorym normalne funkcjonowanie. Dopiero wprowadzenie technik stabilizacji przy pomocy kostnych oraz metalowych implantów umożliwiło zapobieganie powikłaniom choroby oraz powikłaniom jej leczenia.
Najczęstszą przyczyną zapalenia kręgosłupa jest bakteryjne ognisko zapalne zlokalizowane w naszym organizmie. Bakterie z takiego ogniska pierwotnego przenoszą się drogą naczyń krwionośnych do struktur kręgosłupa. Na pierwszym miejscu są tutaj zmiany bakteryjne skóry oraz układu moczowo-płciowego, ale pierwotnym ogniskiem może być także zapalenie zatok nosowych, uszu, wsierdzia, infekcje dróg oddechowych czy pokarmowych. Tylko u około 30 proc. chorych z zapaleniem kręgosłupa nie udaje się odnaleźć ogniska pierwotnego. U zdrowych ludzi funkcjonują oczywiście mechanizmy obronne, które szczególnie silnie związane są z układem krwionośnym. Dlatego nawet ciężkie zakażenia bakteryjne jednego z wymienionych układów najczęściej nie prowadzą do powikłań kręgosłupowych. Z czynników, które w istotny sposób zmniejszają naszą odporność tym, samym zwiększając ryzyko wystąpienia zapalenia kręgosłupa, należy wymienić:
- podeszły wiek
- dożylne stosowanie leków (nie tylko narkotyków)
- wrodzone i nabyte zespoły upośledzonej odporności (np. AIDS)
- długotrwałe przyjmowanie leków sterydowych
- cukrzycę
- przeszczepy organów
- niedożywienie
- chorobę nowotworową.
Najczęstszą bakterią wywołującą zapalenie kręgosłupa jest bardzo znany gronkowiec złocisty (Staphylococcus aureus). U chorych, u których przyczyną infekcji było stosowanie leków dożylnych (szczególnie w warunkach długiego leczenia szpitalnego) hodowane są szczepy pałeczki ropy błękitnej (Pseudomonas aeruginosa) i niestety coraz szerzej znane w społeczeństwie szpitalne szczepy gronkowca złocistego oporne na metycylinę (tzw. szczepy MRSA). W takich przypadkach leczenie jest szczególnie trudne ze względu na wysoką oporność tych bakterii na większość antybiotyków. Nietypowo przebiegające zapalenia kręgosłupa, w których rutynowe posiewy dają wynik negatywny, mogą świadczyć o gruźlicy, infekcji grzybami lub pleśniami oraz o zakażeniu pasożytniczym. Zapalenia grzybicze są niesłychanie rzadkie i właściwie spotykane jedynie u chorych z głębokim upośledzeniem odporności (np. AIDS, białaczka, stany po przeszczepach narządów, leczenie chemioterapeutyczne w przebiegu choroby nowotworowej). Gruźlica w ogólnym przekonaniu postrzegana jest jako choroba niestanowiąca problemu w takim kraju jak Polska, jednak jest to pogląd bardzo mylny. W ostatnich latach obserwuje się na świecie gwałtowny wzrost liczby zachorowań, a gruźlica stanowi jeden z najistotniejszych problemów zdrowotnych świata obok AIDS i malarii. Nawet w krajach wysoko rozwiniętych – wraz z rozrastaniem się biednych dzielnic w metropoliach, wzrostem liczby chorych na AIDS oraz migracją ludności z terenów o najwyższym odsetku ludzi chorych (np. Afryka, Rosja, Daleki Wschód) – problem gruźlicy opornej na leczenie zaczyna narastać. Tym samym wzrasta liczba chorych z gruźliczym zapaleniem kręgosłupa.
Większość ognisk zapalnych ze względów na korzystny układ naczyń krwionośnych lokalizuje się w kręgosłupie lędźwiowym, który na nieszczęście jest także miejscem powszechnie występujących zmian zwyrodnieniowych (wyjątkowo zmiany w przebiegu gruźlicy najczęściej dotyczą kręgosłupa piersiowego). Niespecyficzne bóle krzyża występujące przy zapaleniach zawsze wiązane są z dyskopatią lub urazem i zanim chory zostanie skierowany na przeglądowe zdjęcia rentgenowskie lub rezonans magnetyczny, upływa wiele dni, podczas których choroba rozwija się.
95 proc. infekcji kręgosłupa lokalizuje się w trzonach kręgów, na które przypada 80 proc. osiowego obciążenia kręgosłupa. Dlatego dosyć szybko dochodzi do kompresyjnego załamania kręgów i silnych dolegliwości bólowych. Dolegliwości nasila zapalny obrzęk torebek stawowych, więzadeł, przylegających mięśni oraz ucisk nerwów, które opuszczają kanał kręgowy. Tylko 5 proc. zapaleń kręgosłupa rozpoczyna się w innych częściach kręgu lub najmniej typowo w kanale kręgowym.
Zwykle choroba rozpoczyna się bardzo dyskretnie. Większość chorych przez wiele tygodni odczuwa pobolewania pleców. Dolegliwości z upływem czasu nasilają się, skuteczność działania środków przeciwbólowych jest coraz mniejsza, aż w końcu nie działają one w ogóle. Niedowłady pojawiają się zazwyczaj dosyć późno i najczęściej związane są z patologicznymi złamaniami w przebiegu nieleczonej choroby. Tylko około połowa pacjentów równolegle gorączkuje i ma objawy infekcji w rutynowych badaniach laboratoryjnych, tak więc brak tych odchyleń nie powinien uspokajać. Dosyć typowa jest wyraźna tkliwość lub po prostu bolesność przy uciskaniu wyrostków kolczystych kręgów objętych procesem zapalnym, co nie jest tak typowe w przebiegu dyskopatii. Tylko u dzieci choroba rozwija się gwałtownie i zawsze towarzyszy jej wysoka gorączka, silne pocenie się oraz podwyższony poziom białych krwinek. U nieleczonych dzieci infekcja kręgosłupa często szybko wywołuje bardzo groźny dla życia wstrząs septyczny.
W przypadkach wcześnie wykrytych, w których nie doszło do rozległych uszkodzeń kręgosłupa, wystarczające jest leczenie zachowawcze polegające na wielotygodniowej antybiotykoterapii, unieruchomieniu w łóżku oraz stosowaniu odpowiednich kołnierzy i gorsetów stabilizujących, które zapobiegają złamaniom i deformacjom. Mimo decyzji o leczeniu zachowawczym zwykle warto wykonać biopsję, dzięki której można ewakuować treść ropną oraz wykonać posiewy i antybiogramy w celu dobrania jak najskuteczniejszego antybiotyku lub zestawu antybiotyków. Badania te możemy także wykonać z ognisk, które – podejrzewamy – mogą być źródłem infekcji (np. zmiany ropne skóry lub układu moczowego). Każdy pacjent musi przygotować się na bardzo długą terapię, podczas której przez 4–6 tygodni antybiotyki podawane są dożylnie, a następnie przez kilka miesięcy doustnie. W przypadku infekcji gruźliczej leczenie trwa znacznie dłużej. Unieruchomienie w łóżku oraz stabilizacja zewnętrzna umożliwia odbudowę zniszczonych kości. Prawidłowy zrost kości potwierdzany jest w badaniach radiologicznych. Niestety, mimo skutecznego leczenia dochodzi do złamań kręgosłupa prowadzących do skrzywienia (najczęstszą postacią jest tak zwane kyfotyczne złamanie, w którym kompresji ulega przednia część trzonu kręgu).
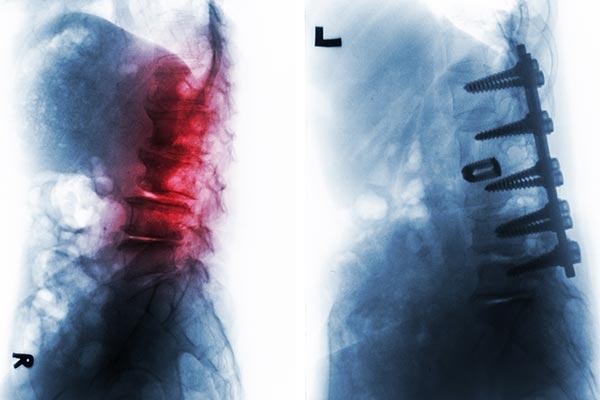
Leczenia chirurgicznego wymagają tylko te przypadki, w których zawodzą antybiotyki. Dotyczy to szczególnie chorych z postępującymi zaburzeniami neurologicznymi, kiedy nie możemy czekać na działanie antybiotyków oraz chorych, u których spodziewamy się niestabilności kręgosłupa po zakończeniu leczenia. Celem takiego leczenia jest maksymalne oczyszczenie ogniska zapalnego oraz zastąpienie zniszczonych kręgów albo fragmentami kości pobranymi z innych części szkieletu pacjenta (np. żebra), albo metalowymi implantami.
Po zakończeniu leczenia zapalenia kręgosłupa, szczególnie w przypadkach operowanych z zastosowaniem implantów, konieczna jest wieloletnia obserwacja oraz wykonywanie kontrolnych badań radiologicznych, ponieważ spotykane są nawroty choroby oraz późne powikłania deformacyjne kręgosłupa.
Przyszłością leczenia tej bardzo poważnej choroby jest poszukiwanie coraz skuteczniejszych antybiotyków, które można byłoby stosować krócej. Dla pacjentów wymagających stabilizacji operacyjnej pomocne może okazać się użycie czynników wzrostu w celu przyspieszenia gojenia się tkanki kostnej i uruchomienia.
Dla nas wszystkich istotne jest to, że nawet najbardziej błahe ognisko zapalne w naszym organizmie, jak na przykład zapalenie korzenia zęba, może być powodem bardzo groźnych dla zdrowia i życia chorób. Dlatego nigdy nie powinniśmy zwlekać z odpowiednim leczeniem.
Dr n. med. Radosław Michalik